El Dr. Cory M. Resnick, Cirujano Oral y Maxilofacial en el Boston Children’s Hospital y Profesor Asistente en la Escuela de Medicina de Harvard, describe el emocionante progreso que ha logrado en el Diagnóstico Prenatal de la Secuencia de Pierre Robin. Entrevista de Philippe Pakter, presidente de Pierre Robin Europe.

Dr. Resnick, muchas gracias por tomarse el tiempo para hablar con nosotros sobre su trabajo. Para empezar, ¿podría contarnos sobre su trayectoria profesional? ¿Dónde estudió medicina? ¿Qué formación especializada adicional recibió? ¿Y dónde practica la medicina hoy?
En la escuela de pregrado me interesé mucho por la fotografía. A través del lente fotográfico, aprendí a apreciar la confluencia entre forma y función. Llevé esto conmigo a través de la Facultad de Odontología de la Universidad de Pensilvania, la Facultad de Medicina de la Facultad de Medicina de Harvard y la capacitación de residencia en Cirugía Oral y Maxilofacial en el Hospital General de Massachusetts. Durante mi residencia, pasé tiempo en todas las disciplinas de la cirugía y siempre me incliné hacia las especialidades quirúrgicas pediátricas. Cuando era Jefe de Residentes, roté en el Boston Children’s Hospital, y fue entonces cuando supe que quería centrarme en el cuidado de los niños como carrera. Después de pasar un tiempo en la práctica privada, regresé al Boston Children’s Hospital para trabajar con mi mentor y he estado allí desde entonces.
¿Cuándo se interesó por primera vez en la Secuencia de Pierre Robin (llamémosla SR) y por qué?
Al principio de mi práctica en el Boston Children’s Hospital, traté a varios bebés con SR. Me impresionaron los desafíos que atravesaron los niños y sus familias durante un tiempo que debía estar lleno de alegría y promesas. Me sorprendió la heterogeneidad de la enfermedad y las opciones de tratamiento disponibles. Por el contrario, me animó la capacidad de corregir el problema respiratorio temprano y traer esperanza a las familias. Me di cuenta de que podía ayudar a los niños y las familias en un momento difícil, permitirles recuperar los años de la primera infancia y trabajar para mejorar los procesos y los resultados para las familias futuras.
¿Puede contarnos sobre su experiencia en el tratamiento de bebés con SR y su investigación en SR?
He disfrutado mucho tratando a los bebés con SR y viendo cómo se convierten en niños felices. He visto los obstáculos que enfrentan las familias afectadas por este diagnóstico: lidiar con sus recién nacidos sometidos a anestesia y cirugía, incertidumbre sobre los resultados, hospitalizaciones prolongadas, tiempo lejos de otros niños y familiares, tiempo perdido del trabajo y la inestabilidad financiera resultante, la perspectiva de operaciones futuras, y más. Estas dificultades me han llevado a intentar mejorar los procesos y resultados diagnósticos y quirúrgicos. He formado un equipo en mi hospital para ayudar a las familias a afrontar la mayor cantidad posible de estos desafíos y estudio los resultados y las innovaciones para mejorar el tratamiento para las generaciones futuras.
Hoy nos gustaría hablar con usted sobre el diagnóstico prenatal de SR. Soy el padre de una niña nacida con SR. Nuestro hospital local no pudo diagnosticar a nuestra hija durante el período prenatal, a pesar de los exámenes de ultrasonido que mostraron micrognatia severa y un exceso severo de líquido amniótico. Esto fue en 2017. Sin embargo, en base al extenso contacto que hemos tenido con otros padres de SR desde entonces, parece que nuestra experiencia no fue infrecuente. ¿Con qué frecuencia los equipos de ultrasonido identifican o al menos sospechan SR durante el período prenatal? ¿Con qué frecuencia pasan por alto las señales de advertencia por completo?
Lamento mucho escuchar su experiencia desfavorable con el diagnóstico prenatal, y mi equipo y otros están trabajando arduamente para mejorar esto para las familias futuras. Desafortunadamente, el diagnóstico prenatal es muy difícil. La biología del desarrollo humano es asombrosamente compleja; ¡es notable que tantas cosas vayan bien! Los obstetras y ecografistas tienen una gran cantidad de cosas que buscar durante estas evaluaciones prenatales y, tradicionalmente, los hallazgos relacionados con la mandíbula no se han clasificado en los primeros lugares de la lista de prioridades. Quizás la mayor barrera para el diagnóstico prenatal universal de SR ha sido la falta de medidas objetivas que indiquen una mayor probabilidad de diagnóstico; La observación de una «mandíbula pequeña» es muy subjetiva y no se ha demostrado que se correlacione bien con la SR.
Antes de hablar sobre su trabajo sobre el diagnóstico prenatal de SR, me gustaría hacerle una pregunta inicial importante: ¿por qué deberíamos diagnosticar SR prenatalmente? ¿Qué beneficios obtenemos con un diagnóstico prenatal de SR? ¿Y a qué riesgos nos enfrentamos cuando los proveedores de atención médica no diagnostican el SR durante el período prenatal?
Algunos de los beneficios del diagnóstico prenatal se relacionan con la preparación médica: la capacidad de clasificar los partos en riesgo a los hospitales con los recursos adecuados y la preparación del equipo de partos para manejar posibles emergencias de las vías respiratorias. Sin embargo, uno de los beneficios más importantes es la educación familiar. El conocimiento prenatal de este diagnóstico puede ayudar a las familias a comprender y prepararse, lo que puede reducir el estrés en un momento que ya es muy estresante. La falta de diagnóstico prenatal no permite estos beneficios.
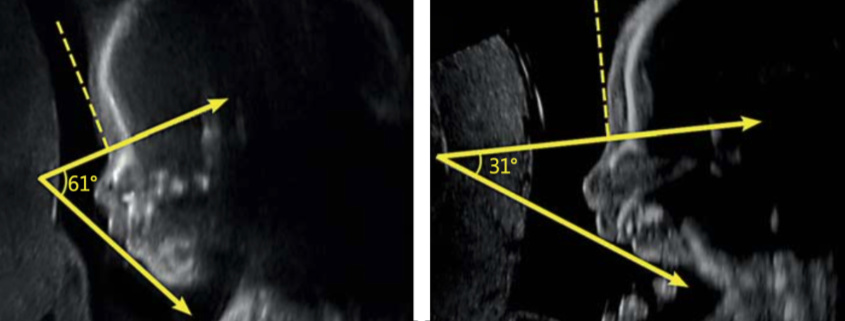
Un estudio publicado por médicos del Baylor College of Medicine en Texas en 2016 declaró que «el diagnóstico prenatal sigue siendo un desafío… no se han descrito parámetros definitivos o combinación de hallazgos que ayuden de manera consistente y precisa» con un diagnóstico prenatal de SR. Los autores de ese estudio de 2016 no llevaron a cabo experimentos, pero propusieron un sistema de detección de SR que se centró en IFA, el ángulo facial inferior (IFA, por sus siglas en Inglés). ¿Puede explicarnos qué es el IFA, cómo se calcula y por qué es tan importante?
Sí, IFA, es un método para cuantificar el tamaño de la mandíbula (mandíbula inferior) en una imagen. El IFA se puede aplicar tanto a la ecografía como a la resonancia magnética, aunque los rangos normales difieren entre los tipos de imágenes. Si bien esta medición por sí sola no es un buen predictor de SR, cuando se usa en combinación con otros hallazgos, el IFA juega un papel importante en el diagnóstico prenatal de SR.
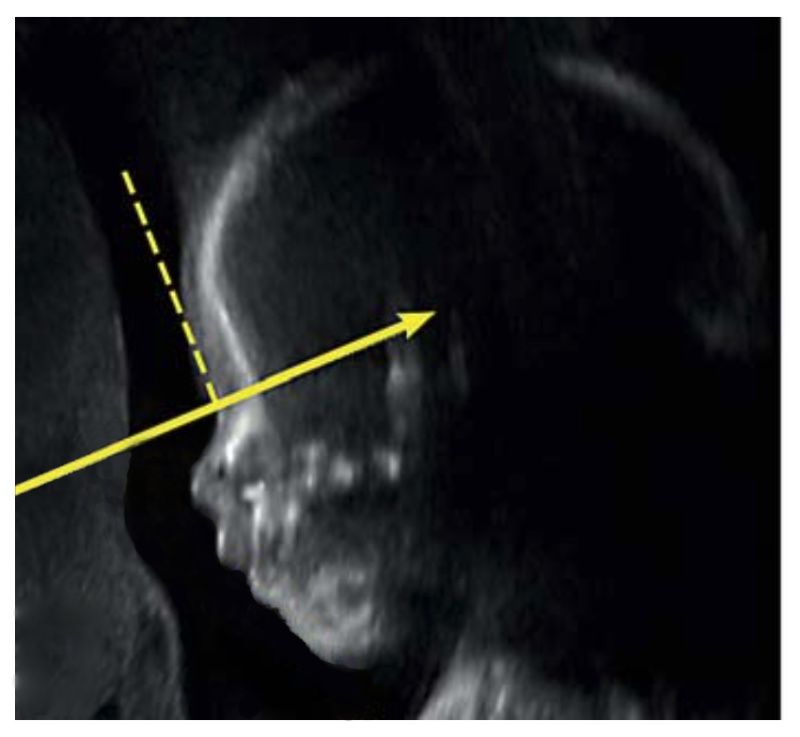
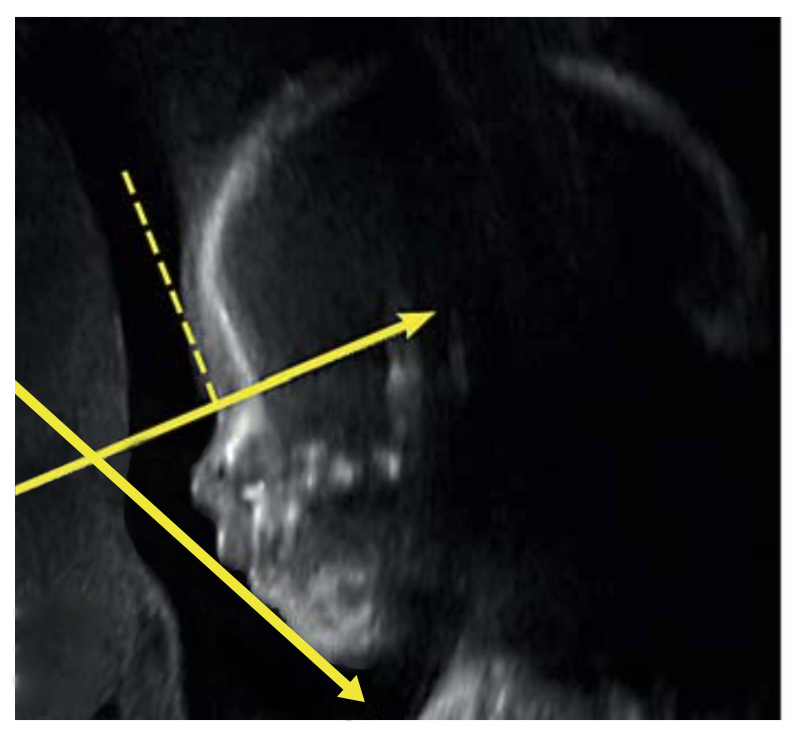
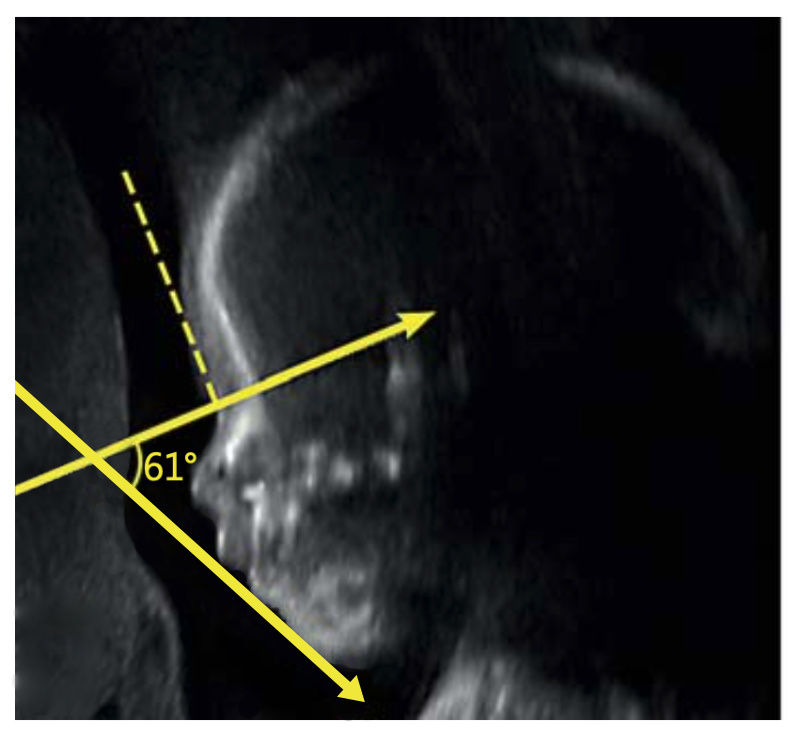
El IFA se calcula creando una línea vertical que toca la frente y luego una segunda línea perpendicular a la primera. El ángulo formado entre esta segunda línea y una línea final trazada a través de la punta del labio superior y la parte frontal del mentón forma el IFA.
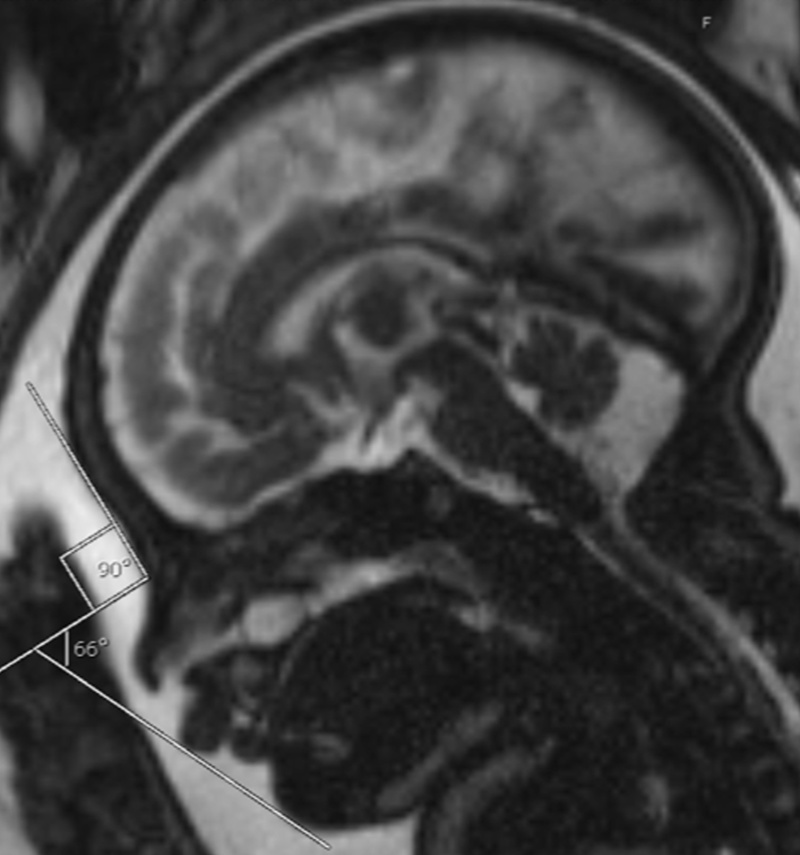
El estudio de 2016 de Texas se basó en exámenes de ultrasonido. Dos años después, En 2018, usted y sus colegas de la Escuela de Medicina de Harvard/Hospital de Niños de Boston publicaron un estudio muy prometedor sobre el diagnóstico prenatal de SR. En su estudio de 2018 realizó un análisis estadístico de 162 sujetos; Basándose en este análisis, propuso un sistema de detección prenatal de SR que se centró en tres variables separadas. Cuando las tres de esas variables estaban presentes, su sistema de detección de SR indicó una probabilidad del 98% de SR. Esta cifra del 98% es notable, pero había una condición importante: este sistema de detección se basaba y requería MRI (imágenes por resonancia magnética). La mayoría de las mujeres embarazadas no se someten a exámenes de resonancia magnética; solo se someten a exámenes de ultrasonido. ¿Por qué se centró en la resonancia magnética?
Sí, como resumió, los estudios previos que utilizaron ecografía no pudieron diagnosticar de manera confiable el SR. La resonancia magnética es un tipo de imagen mucho más robusto que mejora significativamente la visualización del feto en crecimiento. Al igual que los ultrasonidos, no hay exposición a la radiación para una resonancia magnética, por lo que es seguro usarlo durante el embarazo. Sin embargo, la limitación significativa de la resonancia magnética es que requiere una tecnología especial y, por lo tanto, no está disponible en todas partes. Además, su costo puede limitar el uso generalizado.
Mi objetivo al estudiar la resonancia magnética era identificar factores que pudieran predecir la SR y luego tratar de adaptar esos hallazgos a la ecografía. Recientemente hemos realizado algunas comparaciones de nuestros hallazgos de resonancia magnética en ecografías y, si bien los hallazgos ecográficos no son tan predictivos como los observados en la resonancia magnética, hemos identificado algunos factores en las ecografías que pueden generar preocupación por la SR y una derivación rápida para la confirmación de la resonancia magnética.
¿Puede describir en términos sencillos las tres variables que identificó en la resonancia magnética que le permitieron a usted y a sus colegas predecir la SR con un nivel tan alto de probabilidad, 98%?
Comenzamos evaluando una gran serie de mediciones y otras características observadas en la resonancia magnética, y probando cuál de ellas, solas y en combinación, se correlacionaba más estrechamente con los bebés que nacen con SR. Después de un análisis estadístico robusto de todas las variables probadas, nos decidimos por 3 factores que tenían el valor predictivo más alto para el diagnóstico de SR: índice de forma de la lengua (TSI, por sus siglas en Inglés), IFA y presencia de paladar hendido.
El TSI es una medida novedosa que mi grupo creó para estudios preliminares de resonancia magnética fetal e indica una forma anormal de la lengua. Ideamos esta medida porque sabemos que los bebés con SR tienen lenguas de tamaño normal pero en una posición anormal. Esta posición anormal cambia la forma de la lengua y es la causa directa de la obstrucción de las vías respiratorias que se observa al nacer. En el futuro, me encantaría evaluar la lengua utilizando imágenes tridimensionales e imágenes dinámicas que demuestren sus cambios de forma y posición a lo largo del tiempo (hemos comenzado a trabajar en esto recientemente), pero, para este algoritmo inicial, elegí usar mediciones estáticas de la lengua para indicar su posición anormal. Para hacer esto, inventé el TSI, definido como la altura de la lengua dividida por la longitud de la lengua.
Las otras dos mediciones en el algoritmo incluyen el IFA, que discutimos anteriormente, y la presencia o ausencia de paladar hendido. Sabemos que la presencia de paladar hendido no es necesaria para tener el diagnóstico de SR, pero, debido a que el paladar hendido ocurre en alrededor del 90% de los bebés con SR, este hallazgo sigue siendo altamente predictivo del diagnóstico.
A continuación, tuvimos que definir umbrales para cada una de estas medidas en función de una serie de resonancias magnéticas de fetos afectados y no afectados. El total de este trabajo produjo un algoritmo con un valor predictivo muy alto para SR.
Incluí un ejemplo de una resonancia magnética prenatal que mi grupo publicó en 2018.
Menos de dos años después, usted y sus colegas publicaron un estudio de seguimiento … y este estudio de seguimiento de 2019 se basó en la ecografía como herramienta estándar de imágenes prenatales. ¿Puede hablarnos sobre este estudio de ultrasonido de 2019 y explicar sus hallazgos más importantes?
Como comentamos anteriormente, el objetivo es adaptar lo que hemos aprendido de la resonancia magnética a la ecografía, ya que los ultrasonidos son omnipresentes en la monitorización prenatal. En nuestro primer intento de hacer esto, tuvimos un éxito moderado. Nos centramos en la medición de IFA para este análisis y encontramos una correlación moderada entre los hallazgos ecográficos y de resonancia magnética. Esto significa que, para este análisis, los hallazgos ecográficos fueron lo suficientemente reveladores como para sugerir SR, pero no fueron lo suficientemente claros como para hacer el diagnóstico sin una evaluación adicional. En este punto, el uso de estas mediciones ecográficas puede servir como una herramienta de detección para SR, pero un hallazgo anormal en una ecografía aún debe ser seguido por una resonancia magnética prenatal para confirmar los hallazgos. Con suerte, los estudios futuros permitirán que la ecografía sea independiente para realizar este diagnóstico prenatal.
¿Es la herramienta de detección que presenta en su estudio de ultrasonido de 2019 algo que sería difícil de aprender para los profesionales del ultrasonido? ¿Cuánto tiempo adicional agregaría su herramienta de detección, si lo hubiera, a un examen de ultrasonido estándar? ¿Se puede utilizar el mismo equipo de ultrasonido? ¿Subirán los costos médicos? ¿Podría esta herramienta de detección ser potencialmente rentable?
El cribado ecográfico es sencillo y cualquier ecografista experimentado puede realizarlo fácilmente con el equipo existente. Los desafíos serán incorporar otra medición en una lista ya larga de elementos que deben lograrse durante esos exámenes y difundir la información a los muchos centros que realizan ecografías prenatales.
¿Cómo se enterarán exactamente los equipos de ultrasonido sobre su sistema de detección propuesto? En el contexto del sistema de salud de los EE. UU., ¿Pueden usted y sus colegas, por ejemplo, acercarse al Instituto Estadounidense de Ultrasonido en Medicina y pedirles que incluyan su herramienta de detección en sus pautas estándar de imágenes? ¿O es descabellado?
Este tipo de enfoque puede funcionar en el futuro pero, con el número limitado de mediciones y observaciones que se pueden realizar durante un examen ecográfico único, necesitaremos definir mejores mediciones de detección que las que tenemos actualmente antes de poder esperar de manera realista que esto se vuelva universal. . ¡Trabajando en ello!
Si entiendo correctamente, su estudio de ultrasonido de 2019 se basa en la idea de que los proveedores de atención médica usarán el ultrasonido como la herramienta de detección de SR estándar y predeterminada. Si el ultrasonido muestra un IFA menor de 45.5, esto representará una señal de alerta importante para SR; ahora se justificará un examen de resonancia magnética. Esto plantea dos cuestiones prácticas. En primer lugar, el SR es una enfermedad rara; muchos proveedores de atención médica y aseguradoras de salud saben poco o nada al respecto. Si, en la ecografía, el IFA es inferior a 45.5, ¿cómo pueden los padres maximizar sus posibilidades de obtener el examen de resonancia magnética de seguimiento, de lograr que los médicos tratantes respalden la resonancia magnética y que las aseguradoras de salud paguen por ella?
Todas estas son preguntas geniales, pero lamentablemente aún no tenemos las respuestas. Actualmente, cada ubicación geográfica y plan de seguro tiene reglas independientes sobre la derivación y la cobertura de los costos de la resonancia magnética fetal. A medida que mejoramos los datos que respaldan el beneficio de estos hallazgos, espero que el acceso a las herramientas de imagen necesarias también mejore.
Una segunda pregunta práctica: supongamos que durante el examen de ultrasonido, el IFA fue inferior a 45.5. Sobre la base de esta señal de alerta, la futura madre solicita y, con suerte, recibe autorización para someterse a un examen de resonancia magnética. Idealmente, los examinadores de resonancia magnética deberían consultar ahora su estudio de resonancia magnética de 2018, ¿no? Su estudio de resonancia magnética de 2018 fue muy específico; identificó exactamente tres variables específicas que, tomadas en conjunto, producirían un diagnóstico de SR con un alto nivel de probabilidad. Pero, ¿qué pasa si los examinadores de MRI no están familiarizados con su estudio de MRI de 2018? ¿Qué sucede entonces? ¿Nos enfrentamos ahora a más desafíos de capacitación e implementación, esta vez en el nivel de la resonancia magnética?
Quizás sí, pero esperaría que, si un paciente es referido para una prueba específica con una pregunta bien definida (preocupación por SR basada en la medición ecográfica de IFA), entonces el centro de referencia ya estaría o buscaría tener conocimiento sobre el mejor prueba de confirmación disponible. Así es como mejoran nuestros procesos de diagnóstico a medida que aprendemos más sobre la enfermedad.
¿Qué imagina en términos de aceptación local e internacional de su herramienta de detección de ultrasonido 2019? ¿Cree que los sistemas sanitarios serán receptivos? ¿O cree que estamos viendo muchos más años de diagnósticos de SR perdidos durante los exámenes de ultrasonido prenatal en Estados Unidos, Europa y en todo el mundo?

Veo la herramienta de detección ecográfica actual como solo un primer intento de hacer que el diagnóstico prenatal de RS sea ubicuo. Hasta ahora, no espero que sea lo suficientemente fuerte como para ser adoptado universalmente, particularmente en áreas de escasos recursos. Sin embargo, continuamos aprendiendo y perfeccionando nuestras técnicas, y espero que algún día podamos ofrecer este examen a todas las mujeres embarazadas.
Hablemos de los próximos pasos: demostrar que la herramienta de detección de SR que ha desarrollado es coherente, precisa, confiable y factible de implementar. ¿Puede comenzar por explicarnos la diferencia entre un ensayo clínico retrospectivo y un ensayo clínico prospectivo? ¿Y puede explicarnos las ventajas y desventajas de ambos, en el contexto de SR?
Todo el trabajo que he realizado ha sido retrospectivo. Esto significa que he mirado hacia atrás en pacientes anteriores e imágenes que se obtuvieron para la atención de rutina y he utilizado esos datos existentes para sacar conclusiones. Normalmente, así es como se realizan los primeros descubrimientos en medicina. Sin embargo, para demostrar que un enfoque es mejor que otro, es necesario un ensayo prospectivo. Esto significa que los protocolos se desarrollan con anticipación, los pacientes se asignan al azar a un grupo u otro y los resultados se comparan cuidadosamente. Este tipo de ensayo es difícil de realizar en SR y, además, en el diagnóstico prenatal de SR, porque la condición es rara y hay pocas instituciones con tecnología, experiencia y pacientes para comparar. Además, este tipo de ensayos requieren una gran financiación y personal dedicado. No obstante, un estudio prospectivo de varias instituciones sigue siendo un objetivo futuro para este trabajo.
¿Usted y sus colegas ya han comenzado a planificar ensayos clínicos prospectivos para validar su herramienta de detección de SR? ¿Estaría abierto a colaborar con otros hospitales? ¿O está todo en suspenso ahora, como resultado del COVID-19?
Sí, hemos hablado de ensayos prospectivos colaborativos con otras instituciones, y ciertamente estoy interesado y emocionado de trabajar con otros centros. COVID-19 ciertamente ha retrasado este proceso, pero continuaremos trabajando para lograr estos objetivos a tiempo.
¿Quiere compartir con nosotros algo más sobre tu trabajo?
Agradezco la oportunidad de compartir con su grupo y realmente espero que mi trabajo y el de muchos otros puedan tener un impacto positivo en los niños y las familias.
Dr. Resnick, como padre de SR, le agradezco sinceramente a usted ya sus colegas sus esfuerzos en nombre de los bebés con SR; gracias por las contribuciones sustanciales que ya ha realizado. Esperamos recibir actualizaciones de usted en el futuro sobre su valioso trabajo. Gracias por tomarse el tiempo para hablar con nosotros.
Haga clic aquí para obtener más información sobre las actividades de Pierre Robin Europe.